リウマチ患者は
骨粗鬆症の合併率が高い!?
 リウマチに悩む患者様の多くは、骨粗鬆症を合併しています。骨粗鬆症とは、骨の中にス(鬆)が入ったように、骨の中がスカスカになって弱くなってしまう疾患です。骨が脆くなると、少し衝撃を受けただけでも折れやすくなります。男女比は何と3:1で、女性に多く見られる疾患です。
リウマチに悩む患者様の多くは、骨粗鬆症を合併しています。骨粗鬆症とは、骨の中にス(鬆)が入ったように、骨の中がスカスカになって弱くなってしまう疾患です。骨が脆くなると、少し衝撃を受けただけでも折れやすくなります。男女比は何と3:1で、女性に多く見られる疾患です。
リウマチにおける骨粗鬆症は、発症したばかりの頃に発症する「傍関節性骨粗鬆症(ぼうかんせつせいこつそしょうしょう)」と、「全身の骨粗鬆症」を同時に発症するという、非常に複雑な特徴を持っているものです。傍関節性骨粗鬆症は、発症したての頃から、軟骨下の海綿骨量が低下することで目立つ疾患です。しかし、骨萎縮は必ずしも、炎症した関節のみに起こるとは限りません。
なぜリウマチ患者に
骨粗鬆症が多いのか
 炎症性サイトカインによって、骨吸収が促されたり骨形成が抑えられたりすることで発症すると考えられています。また、ステロイドの処方や、痛みによる運動量の低下も、原因に関与しているのではないかと言われています。全身の骨粗鬆症につきましても、炎症やステロイドの投与、運動不足などが関わっています。また、リウマチの患者様が発症した場合、ビタミンDの摂取不足も関わっているのではないかとも指摘されています。
炎症性サイトカインによって、骨吸収が促されたり骨形成が抑えられたりすることで発症すると考えられています。また、ステロイドの処方や、痛みによる運動量の低下も、原因に関与しているのではないかと言われています。全身の骨粗鬆症につきましても、炎症やステロイドの投与、運動不足などが関わっています。また、リウマチの患者様が発症した場合、ビタミンDの摂取不足も関わっているのではないかとも指摘されています。
リウマチの患者様は、そうでない方よりも骨折リスクが1.5倍も高いのです。特に、大腿骨近位部骨折のリスクはそうでない方よりも2倍、椎体骨折のリスクは2.4倍も高いとされています。さらに、10年以上のリウマチ罹患歴やBMI低値、ステロイドの内服薬使用があると、より大腿骨近位部骨折の発症リスクが高くなる傾向があります。
骨粗鬆症の診断
問診をはじめ、触診や視診、X線検査、骨密度検査、血液検査などを実施します。これらの検査を終わらせてから、診断をつけます。
X線(レントゲン)検査
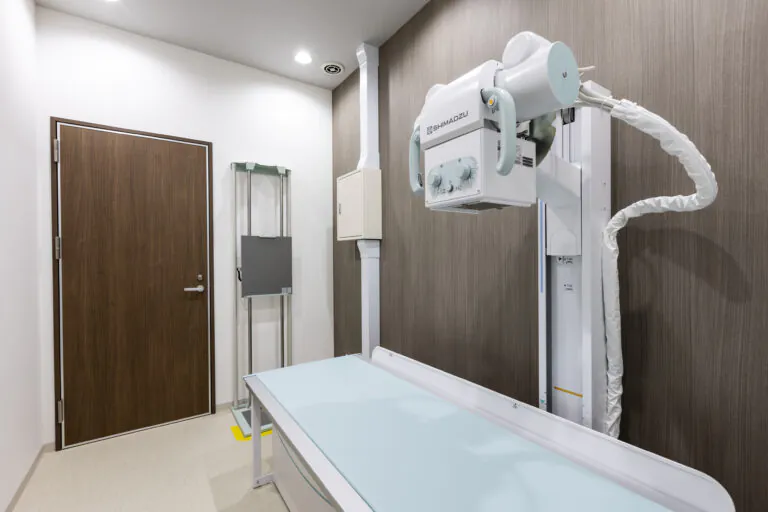 圧迫骨折の有無をはじめ、骨の変形や椎間板の変性などを調べます。
圧迫骨折の有無をはじめ、骨の変形や椎間板の変性などを調べます。
背骨が変形しているか否かを評価するのに必要な検査です。
超音波骨密度測定装置
Echosシステム
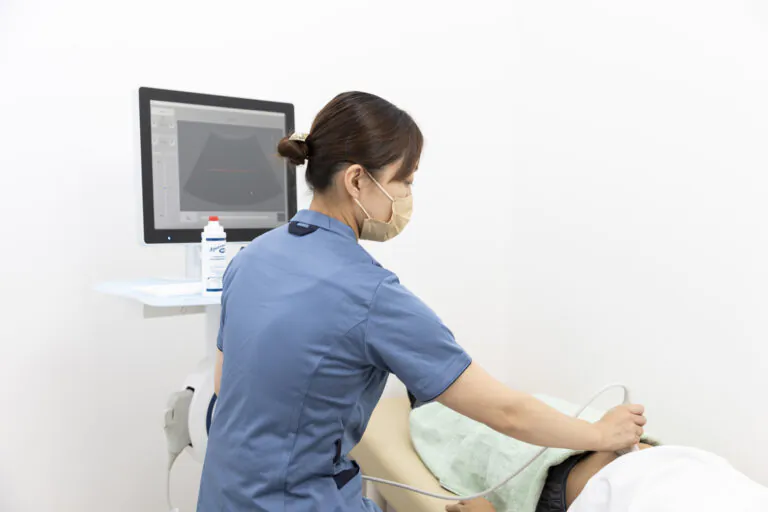 当院では超音波骨密度測定装置Echosシステムを用いて検査を行います。
当院では超音波骨密度測定装置Echosシステムを用いて検査を行います。
従来のX線装置ではなく超音波を用いて腰椎と大腿骨を測定するため、X線被曝のリスクがありません。当院が採用した機器では、腰椎(腰の骨)と大腿骨近位部(太ももの付け根にある骨)の骨密度を測定することが可能です。腰椎圧迫骨折は、1年間で30万人~1000万人もの新規患者数が増える疾患で、大腿骨付近部骨折も、年間で手術件数が30万件もあるとされています。両方とも発症すると、体力や歩行機能が低下するため、要介護リスクも上昇させる疾患とも言えます。そのため当院では、骨折すると要介護リスクが高まる部位の骨密度を調べてから、適切な治療や対策を提案していきます。
血液検査
 「骨代謝マーカー」は、現代の骨粗鬆症治療において、極めて重要な存在です。骨代謝マーカーを調べると、骨の新陳代謝(骨代謝)の異常を見つけることができます。
「骨代謝マーカー」は、現代の骨粗鬆症治療において、極めて重要な存在です。骨代謝マーカーを調べると、骨の新陳代謝(骨代謝)の異常を見つけることができます。
骨代謝マーカーが基準値を満たしていないと「骨密度の下がるスピードが速い」と判断され、数値を問わずに「骨折リスクが高い」とみなされます。
治療ですが、結果や患者様の骨の容態に考慮しながら、薬をお出しします。
近年では、飲み薬よりも効果に期待できる、皮下注射や点滴注射の薬が次々登場しています。
骨粗鬆症の治療
骨粗鬆症の治療において、食事の見直しと運動の習慣化、薬物療法は非常に重要です。
食事療法
 栄養の偏っていない食習慣を心がけましょう。塩分や脂肪分は摂りすぎないよう気を付けながら、カルシウムを1日700~800mg以上摂取するようにしてください。、ビタミンDやビタミンKも、積極的に摂取するのが望ましいです。
栄養の偏っていない食習慣を心がけましょう。塩分や脂肪分は摂りすぎないよう気を付けながら、カルシウムを1日700~800mg以上摂取するようにしてください。、ビタミンDやビタミンKも、積極的に摂取するのが望ましいです。
カルシウムの摂取量が足りなくなると、骨粗鬆症が発症しやすくなります。また、逆に血管などの組織のカルシウム量が多くなるため、糖尿病や動脈硬化、高血圧などにもかかりやすくなります。
実際に動脈石灰化が原因で、冠動脈疾患や心臓病も併発した骨粗鬆症の患者様は多くいらっしゃいます。ぜひ、カルシウム以外の骨代謝に欠かせないビタミンDやビタミンKなども摂取し、骨粗鬆症と動脈硬化を防ぎましょう。
厳しい食事制限をする必要はありませんが、カフェインやアルコールなどは摂りすぎないようにしましょう。アルコールやカフェインを摂りすぎるとカルシウムの吸収が阻害されるため、尿と一緒にカルシウムも体外へ出ていってしまいます。
- カルシウム
牛乳や小魚、大豆、大豆製品、乳製品、緑黄色野菜
- ビタミンD
魚(サケ、サンマ、ウナギなど)、キノコ類
- ビタミンK
緑色野菜、フルーツ、納豆
運動療法
運動で骨に負荷をかけると、骨密度が増加して健康な骨へと変わります。さらに、筋力トレーニングを行うとより、体幹が強くなったりバランス感覚が鍛えられたりします。
体幹を鍛えるとふらつきにくくなるため、転倒リスクも軽減できます。それゆえに運動療法は、骨粗鬆症の治療において非常に重要な存在ともいえるのです。また、背筋を鍛えるトレーニングを行うと、脊椎の骨折リスクが減りやすくなります。
厳しい運動を続ける必要はありません。「1週間に数回だけ、散歩に行く」だけでも問題ありません。ご自身にとって継続しやすく、負担のかからない方法でコツコツ続けていくことが大切です。
薬物療法
現在の状態や持病、検査結果などに考慮しながら、投薬するか否かを判断します。骨粗鬆症の治療ではよく、骨吸収抑制薬や骨形成促進薬、骨密度を高めるための補助薬が用いられています。しかし、きちんと薬の効果が得られる方もおれば、副作用が生じる方もいらっしゃいます。そのため投薬は、定期受診時に受ける検査結果を踏まえながら、調整し続けていくことが重要です。
- 骨吸収抑制薬
ビスホスホネート製剤、抗RANKLモノクローナル抗体製剤、SERM製剤
- 骨形成促進薬
PTH(副甲状腺ホルモン)製剤
- 栄養を補助する薬
ビタミンD製剤、ビタミンK製剤など
定期的に骨粗鬆症チェックを
リウマチも骨粗鬆症も、女性に多くみられる疾患です。それゆえに、リウマチ治療を続けながら骨粗鬆症を発症していないかをチェックすることも、欠かせません。そのため治療では、骨密度測定や骨代謝マーカーなどを行いながら、必要に応じて食事・運動習慣の見直し、薬物療法を進めていきます。
リウマチの根本治療も大事ですが、骨折による「ADL(日常生活動作)の低下」を防ぐことも、同じくらい重要なものです。








